特別寄稿
ジェネリック医薬品の診療報報酬上の評価
東邦大学医学部医療政策・渉外部門
小山 信彌

はじめに
東邦大学医学部医療政策・渉外部門 小山 信彌 我々の大学病院でジェネリック医薬品が議論されたのは、2000年ころでDPC制度の導入が決まった頃であったと記憶している。薬剤部長から当時病院長であった私に、これからは医療費の削減、薬剤購入費の削減は病院運営にとって重要課題で、ぜひジェネリック医薬品導入を検討するようにと提案された。当時私の認識では、ジェネリック医薬品はゾロバッタのイメージで、大学病院で使用するものではないと考 えていた。しかしながら当時の薬剤部長(故黒川氏)は、わたくしの罵倒(?)をものともせず、その必要性、 必然性を切々と述べ、さらにジェネリック医薬品の品質、供給に関しては薬剤部が全面的にバックアップしていくので導入すべきであると説得された経緯がある。当時はまだ、診療報酬上の評価は全くなかったが、薬剤購入費の削減とDPC導入を考慮し、2003年より病院として導入を決定した。
その後、ジェネリック医薬品の使用促進のために、2006年(平成18年)から診療報酬改定における評価が始まった。最近10年間における評価の変遷と、使用割合についての経過とともに、どのような変遷をたどってきたかについて述べる。
1.処方箋様式の変更
まずは、2006年(平成18年)度の診療報酬改定において医療費の配分の中での効率化の余地の項目で、 ジェネリック医薬品使用促進の目的で処方箋様式の変更を行った。しかしながら、その効果はほとんどなかった。(図1)
2008年(平成20年)には、ようやく本腰を入れて「後発医薬品の使用促進のための環境整備」を行うこととなった。最も印象的だったのは、保険薬局、保険薬剤師療養担当規則の変更である。ここでは薬剤師のみならず保険医もジェネリック医薬品使用を考量することが述べられている。そのうえで、これまでの処方箋とは逆に、ジェネリック医薬品の使用を原則とし、もし不都合な場合は、その意思を所定の欄にチェックを入れることとした。さらに、後発医薬品調剤体制加算(処方箋1回につき4点の加算)を設定した。
図1
2.医療機関におけるインセンティブ
2010年(平成22年)には、新たに医療機関への評価が「後発医薬品使用体制加算」という形で始まった。 この際、論点となったのはDPC対象病院の処遇である。包括評価においては、価格の低い医薬品の使用により、医療機関はそれなりの見返りをすでに受けているという考えである、結論としてはDPC対象病院で のジェネリック医薬品使用の評価は、屋上屋を重ねるとのことで、見送られた。一方調剤のほうでの評価は処方箋ごとの評価から、数量ベースでのジェネリック医薬品使用率での評価に変更となった。また、療養担当規則も、患者さんにジェネリック医薬品選択のための機会を提供することが追加され、ジェネリック医薬品処方箋での変更不可の対応、剤形の変更に関する規定を大幅に見直し、使用しやすい環境の整備を行った。
2012年(平成24年)改訂では、数値目標が少し高くなり、はじめて一般名処方に対する評価が加わったが、わずかなものであった。
3.数値目標の変更とDPC対象病院への評価
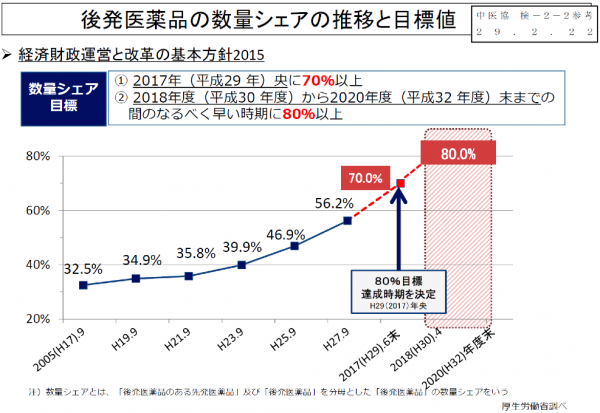
2014年(平成26年)は、ジェネリック医薬品を取り巻く環境が大きく変わった年でもあると感じている。まず、それまでの使用割合の計算が、全医療用医薬品をベースとした数量シェア30%を目標としていたが、この年より、ジェネリック医薬品のある先発医薬品とジェネリック医薬品をベースとし、数量シェア60%を目標値とした。そして、「後発医薬品のさらなる使用促進のためのロードマップ」に基づき、DPC参加病院でのジェネリック医薬品の使用について数量ベースにより評価することとなった。評価法は医療機関別係数の機能評価係数IIにおいて、7番目の評価項目として後発医薬品係数が設定された。このDPCでの評価は大変インパクトがあり、係数として上限値0.01544までついたので、一気に使用割合が増加した。このことにより飛躍的にジェネリック医薬品の使用割合が増加することとなった。
2016年(平成28年)度改定では、4つの改定項目の概要の中の「IV.効率化・適正化を通じて制度の持続 可能性を高める視点」の最初に「後発医薬品の使用促進・価格適正化、長期収載品の評価の仕組みの検討」 を謳いさらなる使用割合を掲げている。なぜなら、「経済財政運営と改革の基本方針2015」に、閣議決定で 2017年(平成29年)央までに70%以上、2018年度(平成30年度)から2020年度(平成32年度)すえまでのなるべく早い時期に80%にするということになったからであると考える。(図1)薬局における目標値は 最高75%、医療機関における目標値は70%、DPC機能評価係数の評価上限値も70%となった。
4.80%使用割合も求めて
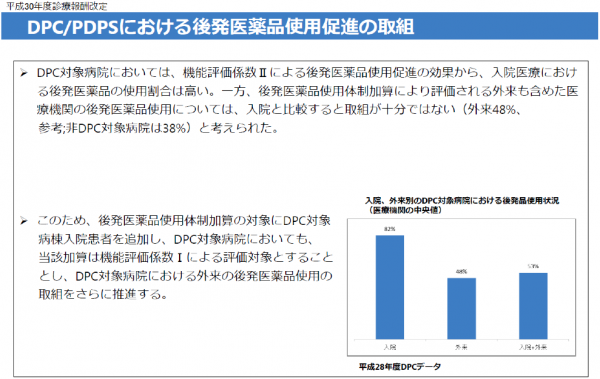
2018年度(平成30年度)改定でも、改定概要の中に、ジェネリック医薬品の使用推進が掲げられ、その目標値は80%を目指すこととなった。評価の上限値は85%までとし、また調剤薬局では、数量シェアの著しく低い薬局は減算となった。次回改定では病院にも適応してくる可能性があると考える。今回の改定の大きな点は、一般名処方加算が6点と前年度の倍になったことである。これは比較的規模の大きな病院では、 かなり影響の出てくるものと考える。また、DPCでは、機能評価係数IIからIへと変更となった。わたくしは、当初からDPC機能評価係数IIでの評価には違和感があった。なぜなら、機能評価係数IIは,調整係数をなくす手段として、DPC参加病院のインセンティブとして設定されたからである。今回30年度改定では機能評価係数IIからIへと変更された。このことにより、機能評価係数IIでは過去の実績が評価される(2年前の10月から1年前の9月までの実績が、その年の4月に評価される)のに比して、機能評価係数Iでは、3 か月間の実績で即評価となる。同時に、それまで入院部分だけのジェネリック医薬品評価だったものが、 外来の分まで評価の対象となった。この意味するところは、ジェネリック医薬品のさらなる普及のため、 努力した結果がすぐに評価できるようになったことと、DPC病院での外来のジェネリック医薬品の使用割合が低かったことにも起因していると考えている。(図2)
図2
5.まとめ
ジェネリック使用促進における、診療報酬上の評価の変遷について述べてきたが、まだまだ前途は多難であると考える。まずは、80%を超える使用量に対して、ジェネリックメーカーはそれに十分対応できるのか。患者さんの負担軽減を訴えているが、生活保護者に対する対応は進んだが、公費負担に関しての対応はどうするのか。さらにバイオシミラーはどうするのか。問題は山積している。大学病院での使用状況 を見ると二分されている感じがする。80の大学病院のうち係数が0の病院が約30%ある。今後はもう少し強権的な取り組みが必要なのかもしれない。使用促進のための診療報酬上の評価をこれ以上高くしても無意味であると感じる。減点評価が必要なのかもしれない。
全国健康保険協会(協会けんぽ)のジェネリック医薬品使用促進の取り組み
〜第1回 東京支部編〜
ジェネリック医薬品使用促進の要である医師・薬剤師の皆様の積極的なご協力をお願いするため、協会けんぽ東京支部は、厚生労働省と日本ジェネリック製薬協会主催のパネルディスカッション「ジェネリック医薬品シェア80%達成に向けた課題と解決策(」2018年2月18日開催)にパネリストとして参加しました。 そこで東京支部が行ったプレゼンテーションの内容をご紹介します。
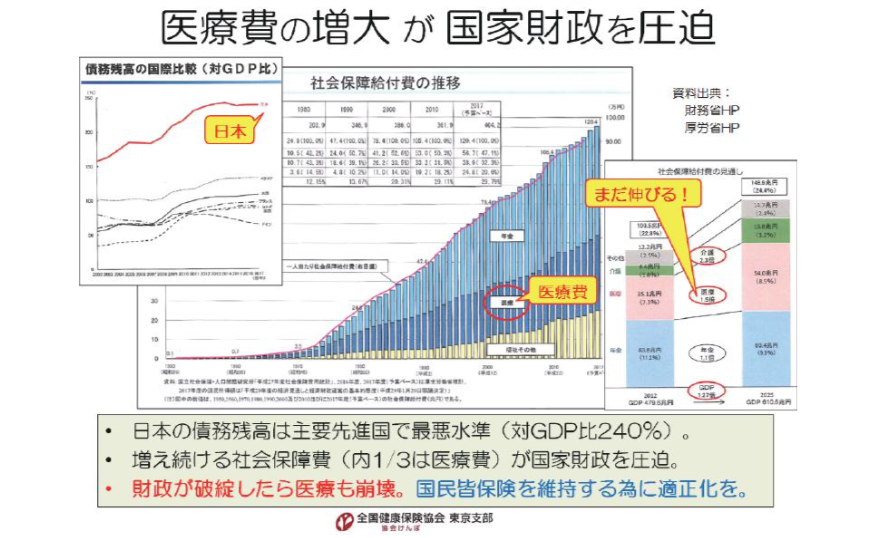
日本の国家財政は、主要先進国で最低水準(債務残高の対GDP比は約240%)となっています。その大きな要因は、増え続ける社会保障費であり、医療費は社会保障費の約1/3を占めています。国家財政が破綻すれば、医療も崩壊するであろうことは想像に難くありません。日本が世界に誇る国民皆保険を維持する為にも、国家財政の立て直しが急務です。ジェネリック医薬品の使用促進は、その一翼を担う重要な取り組みです。
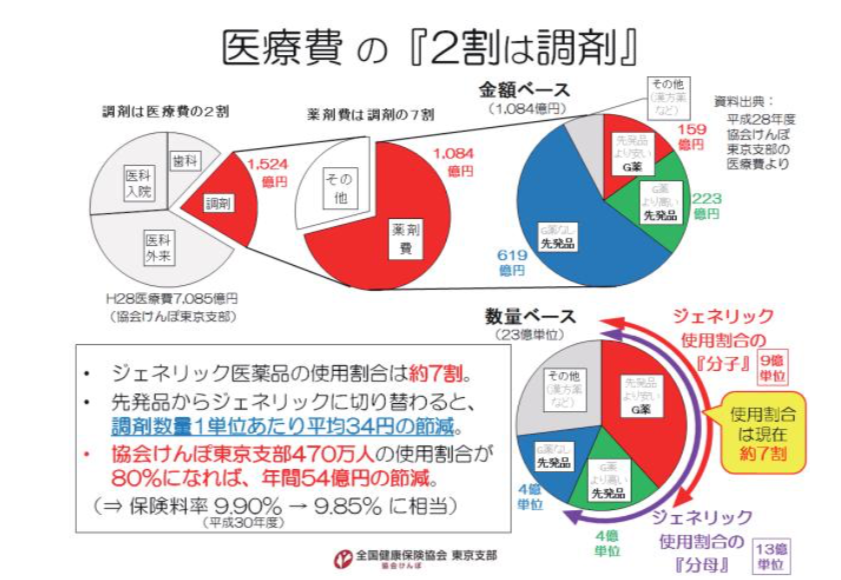
調剤は医療費の約2割を占め、その約7割が薬剤費です。ジェネリック医薬品の使用割合は、2018年現在、金額ベースで約2割、数量ベースで約7割です。
協会けんぽ東京支部の調剤レセプト情報から推計すると、先発品からジェネリック医薬品に切り替われば、調剤数量1単位あたり平均34円の節減が期待できます。数量ベースの使用割合が7割から8割(2020 年度の目標)になれば、協会けんぽ東京支部の規模(加入者470万人)で、年間54億円の節減です。
これが全ての医療保険者に当てはまると仮定すると、日本全体の調剤医療費(2015年度で約7.4兆円) は協会けんぽ東京支部(同1,500億円)の約50倍ですから、日本全体では年間2,500億円(=50億円×50) の財政効果が期待できます。ジェネリック医薬品の使用促進は、これだけの可能性を秘めています。
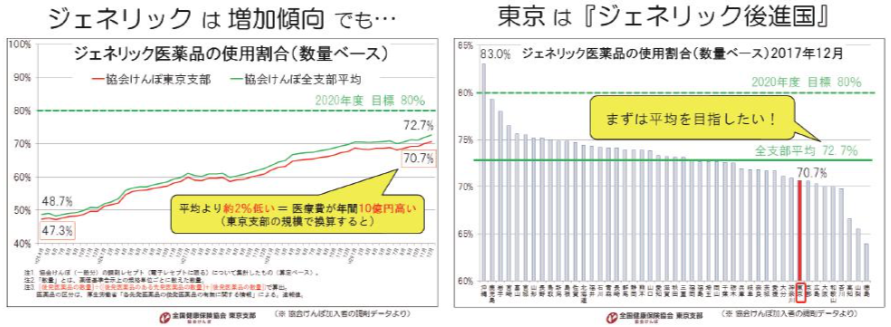
協会けんぽは国民の約3人に1人(2018年3月末で約3,900万人)が加入する、国内最大の医療保険者(健 康保険の運営主体)なので、その加入者の動向は、国内のジェネリック医薬品の使用割合に大きく影響します。東京支部は、その中の1割以上(同約470万人)が加入する最大の支部ですが、加入者のジェネリック医薬品使用割合(数量ベース)は、協会けんぽ全体の平均(2017年12月で72.7%)より約2%低い水準(同 70.7%)で推移しています。
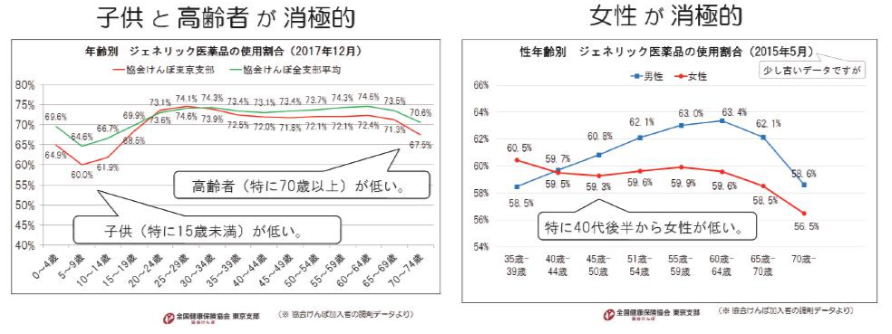
年齢別に見ると、子供と高齢者のジェネリック医薬品の使用割合が低く、性別に見ると、女性のジェネリック医薬品の使用割合が低い傾向にあります。
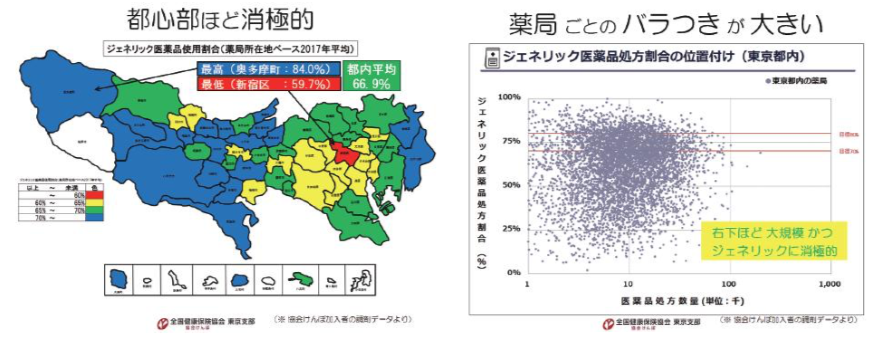
地域別に見ると(東京支部の加入者の居住地は東京だけでなく全国に広がっていますが)、東京は他県よりジェネリック医薬品の使用割合が低く、都内でも都心部ほど低い傾向にあります。また、薬局間にも大きなバラつきがあります。
この様な傾向を踏まえて、協会けんぽ東京支部では、加入者と医療提供者の双方に、ジェネリック医薬品の使用促進を働き掛けています。
協会けんぽ各支部に共通した取り組みとして、加入者向けには、被保険者証(健康保険証)の交付時に「ジェネリック医薬品希望シール」を一緒に配布して、被保険者証やお薬手帳への貼付をお願いしています。また、先発医薬品を服用している加入者には、「ジェネリック医薬品への切り替えによる軽減見込み額」 をお知らせして、ジェネリック医薬品への切り替えをお願いしています。その際に同封するリーフレットは、対象者の性別や年齢によってデザインを変える等、少しでも多くの方が切り替えることを目指して試行錯誤しています。

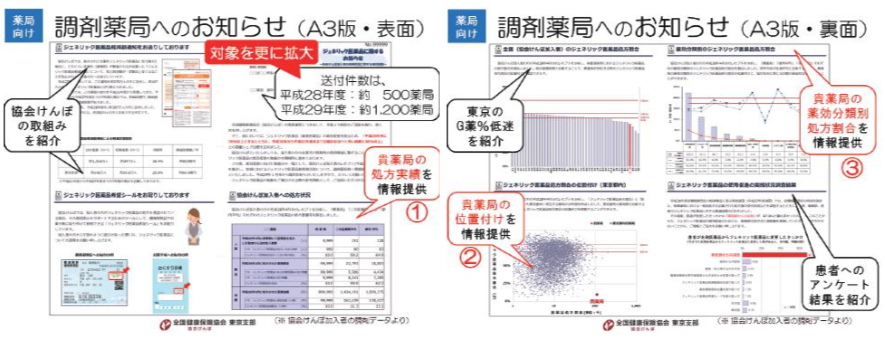
一方、医療提供者向けとして、ジェネリック医薬品への切り替え余地が大きい(取扱数量が多く、ジェネ リック医薬品使用割合が低い)と思われる調剤薬局から優先的に、1自局の処方実績・2都内薬局中の位置づけ・3薬効分類別処方割合などを記載した文書の送付を2016年度から開始しています。
ジェネリック医薬品の使用割合を高めるには、医師・薬剤師の皆様の積極的なご協力が不可欠です。
< 医師の皆様へのお願い >
初めて処方する患者さんには、まずジェネリック医薬品から勧めて下さい。一旦、処方されて自分に合った薬を切替える事に患者さんは不安を感じます。最初からジェネリック医薬品を処方されれば、患者さん も不安になりません。
< 薬剤師の皆様へのお願い >
ジェネリック医薬品に切替え可能な処方箋を持参された患者さんには、専門家として積極的にジェネリック医薬品を勧めて下さい。患者さんは、薬の専門家である薬剤師の皆様を信頼しています。患者さん の背中を押して上げて下さい。
国民皆保険制度を維持する為のひとつの方策として、ジェネリック医薬品の普及・拡大に医師・薬剤師の皆様の積極的なご協力を宜しくお願い致します。



